COVID-19 kommt in vielen Formen
Zwei Personen, die sich mit dem Coronavirus infizieren, haben häufig sehr unterschiedliche Verläufe. Während der eine bereits wieder genesen ist, bevor er seine Infektion überhaupt realisiert hat, kann ein anderer schwer erkranken. Dieser Unterschied wurde durch die Impfungen und neuen Virusvarianten weiter verstärkt. Während alle in Europa zugelassen Corona-Impfstoffe nachweislich vor schweren Krankheitsverläufen schützen, können ungeimpfte Erwachsene von neuen Virusmutationen weiterhin stark betroffen sein.
Die Omikron-Variante
Anfänglich erkrankten die Menschen an der Alpha- und Delta-Variante des Virus. Nun ist die Omikron-Variante dominant und zeichnet sich durch eine Vielzahl an Mutationen aus, wodurch sie den durch Impfung oder Genesung erworbenen Antikörpern leichter entweichen kann. Damit gelang es ihr, andere Varianten zu verdrängen und bei vielen Geimpften sowie Genesenen zu einer (erneuten) Corona-Infektion zu führen.
In der Folge entstanden zudem zahlreiche Omikron-Subtypen, die über immer größere Ausbreitungsvorteile verfügten. So folgte innerhalb relativ kurzer Zeit Subtyp auf Subtyp - wie BA.2, BA.4 und BA.5. Die aktuelle Omikron-Variante heißt JN.1. Dabei ist ihr Subtyp KP.3.1.1 vorherrschend und für die meisten Neuinfektionen verantwortlich - mit steigender Tendenz. Weitere Omikron-Subtypen oder komplett neue Virusvarianten sind möglich [1, 2].
Zwar weisen die Daten zur Krankheitsschwere bei Omikron im Durchschnitt auf mildere Verläufe hin. Jedoch kann es weiterhin – insbesondere bei höheren Altersgruppen – zu Krankenhauseinweisungen sowie Aufenthalten auf Intensivstation kommen [44, 45].
Die häufigsten Symptome
Im Frühjahr 2020 glich die Erkrankung noch einem Rätsel. Doch mittlerweile wissen wir deutlich mehr. Die meisten Menschen waren bereits erkrankt. Der eine hat gehustet, die andere schwer geatmet. Und manch einer kam ganz ohne Symptome davon.
Dank Studien konnten die Häufigkeiten der verschiedenen Symptome mit der Zeit besser analysiert und verstanden werden. Demnach bleibt im Mittel jeder Dritte aller Infizierten ohne Symptome. Nach erfolgter Impfung kann dieser Anteil sogar noch höher liegen [3, 4].
Die häufigsten Symptome sind (nach unten abnehmend): Husten, Fieber, Gliederschmerzen, Kopfschmerzen, Luftnot, Halsschmerzen, Durchfall, Schnupfen, Geruchs- oder Geschmacksstörungen, sowie Übelkeit oder Erbrechen.
Weitere Symptome können Appetitlosigkeit, Gewichtsverlust, Bauchschmerzen, gerötete Augen, Hautausschlag, Lymphknotenschwellungen, Schläfrigkeit und Schlafprobleme, gedrückte Stimmung, Verwirrtheit, Gedächtnisstörungen und Bewusstseinsminderungen sein [5, 8].
Beobachtungsstudien legen nahe, dass das Risiko einer schweren Erkrankung bei Omikron geringer ist als bei vorherigen Varianten. Symptome können prinzipiell die gleichen sein. Insgesamt scheint bei Omikron vermehrt der Nasen-Rachen-Raum betroffen zu sein, wohingegen vorherige Varianten dazu neigten, Bronchien und Lunge zu befallen [46].
Inkubationszeit: von der Infektion zu den ersten Symptomen
Die Inkubationszeit beschreibt die Zeitspanne vom Moment der Ansteckung bis zum Auftreten der ersten Symptome. Diese Zeit variiert bei unterschiedlichen Infektionserkrankungen – allerdings auch von Person zu Person [9, 10].
Bei Omikron treten Symptome im Schnitt etwa 3 Tage nach Viruskontakt auf. Die gesamte Spanne liegt bei 0 bis 8 Tagen. Bei fast allen Corona-Infizierten mit Symptomen treten diese jedoch spätestens nach 10 bis 14 Tagen auf [7, 9, 11].
Eine Übertragung des Virus auf andere ist bei SARS-CoV-2 allerdings auch während der Inkubationszeit – also noch vor Symptombeginn möglich. Dies macht eine effektive Eindämmung so schwierig und das Virus damit so erfolgreich [12].
Von mild bis lebensbedrohlich
Der Krankheitsverlauf kann mild, schwer oder lebensbedrohlich ausfallen. Dabei bedeutet “schwer”, dass die betroffene Person Luftnot sowie eine eingeschränkte Sauerstoffversorgung aufgrund einer großflächigen Lungenbeteiligung hat. Bei lebensbedrohlichen Verläufen kommt es zu Lungenversagen, einem Kreislaufversagen (auch Schock genannt) oder einem gleichzeitigen Versagen mehrerer Organe [14].
Wenn in der Wissenschaft von „mild” gesprochen wird, beinhaltet das trotzdem durchaus auch unangenehme Krankheitsverläufe.Zeitintervalle von SARS-CoV-2-Infektion bis zur Hospitalisierung, Intensivstation und anderen
Bei gesicherten SARS-CoV-2-Infektionen wird die Sterblichkeit auf etwa 2 bis 5 % geschätzt. Da viele Infektionen jedoch unerkannt bleiben, liegt die Sterblichkeit vermutlich eher zwischen 0,15 und 1 % aller Infizierten. Wesentlich aussagekräftiger sind ohnehin die Sterblichkeitsangaben, die einzelne Altersgruppen anschauen [20, 21].
In Deutschland sind Männer und Frauen etwa gleich häufig betroffen. Männer erkranken jedoch im Durchschnitt schwerer an COVID-19 und sterben etwa doppelt so häufig wie Frauen an der Erkrankung [5, 16]

Schwerer Verlauf: Womit ist zu rechnen?
Auch bei Infizierten mit schwerem Verlauf beginnt die Erkrankung oft schleichend. Die folgenden Beschwerdebilder können bei schweren SARS-CoV-2-Verläufen auftreten [15, 23, 24]:
Lungenentzündung – Eine Pneumonie führt dazu, dass Teile der Lunge nicht mehr richtig belüftet werden können. Folge ist eine eingeschränkte Sauerstoffversorgung des Körpers.
Lungenversagen – Ein „Acute Respiratory Distress Syndrome” (ARDS) bezeichnet eine schwere Einschränkung der Lungenfunktion als Reaktion auf schädigende Reize wie beispielsweise schwere Pneumonien. Betroffene haben eine schlechte Prognose trotz künstlicher Beatmung.
Bildung von Blutgerinnseln – Im Blut können sich vermehrt sogenannte Thromben bilden. Die kleinen Blutgerinnsel können Gefäße verstopfen und sogar mit dem Blutfluss – als sogenannte Embolie – in verschiedene Körperregionen wie Beine, Lunge und Gehirn geschwemmt werden. Ein Sauerstoffmangel der betroffenen Region ist die Folge.
Herzversagen – Bei schweren Verläufen kann es zu Herzrhythmusstörungen, Schädigungen des Herzmuskels bis hin zum Kreislaufversagen kommen.
Nierenversagen – Dies kann als Komplikation bei schwer kranken COVID-Patienten auftreten. Mitunter müssen Betroffene mit einer Dialyse behandelt werden.
Überschießende Immunreaktionen – Bei manchen Betroffenen kommt es zu einer anhaltenden überschießenden Antwort des Immunsystems, die im Labor nachweisbar ist. Diese Reaktion geht mit einer schlechten Prognose einher.
Weitere Infektionen – Bei schweren COVID-19-Verläufen ist der Körper stark geschwächt und somit anfälliger für weitere Erreger wie Bakterien oder Pilze.
Neurologische Komplikationen – Das Coronavirus SARS-CoV-2 scheint auch das Nervensystem befallen und dabei verschiedene neurologische Störungen auslösen zu können.
Wie sich die Todesfälle seit Pandemiebeginn entwickelt haben

Wann endet was: Symptome, Ansteckungsgefahr, Virusnachweis und Genesung
Corona-Infizierte können andere Menschen anstecken, egal ob Symptome vorliegen oder nicht. Eine Ansteckung ist zudem möglich, noch bevor die Symptome auftreten [25].
Gleichzeitig scheint das Übertragungsrisiko um den Symptombeginn am größten zu sein. Bei Corona-Infizierten mit funktionierendem Immunsystem nimmt die Übertragungswahrscheinlichkeit dann im Verlauf der Erkrankung wieder ab. Bei Personen mit schwerem Verlauf ist das Ansteckungsrisiko für andere dagegen auch längerfristig erhöht [26].
Der Nachweis einer Corona-Infektion erfolgt im Labor mit einer sogenannten „Polymerase-Kettenreaktion” (PCR). Das Testergebnis liefert meist zuverlässige Informationen darüber, ob eine Person infiziert und damit für andere ansteckend ist [27, 28]. Erbgut des Virus kann noch Wochen nach der Erkrankung mittels PCR nachweisbar sein, ohne dass sich das Virus noch vermehrt oder die Person ansteckend ist.
Die letzten Corona-Schutzmaßnahmen sind am 7. April 2023 ausgelaufen. Das heißt: Die letzten Maßnahmen sind weggefallen – wie das Tragen einer FFP2-Maske beim Besuch eines Krankenhauses oder Pflegeheimes. [47]
Da es keine strengen Leitlinien mehr gibt, sind die Menschen auf ihr eigenes Risikomanagement angewiesen. Und das Virus bleibt unberechenbar. Die Covid-Varianten entwickeln sich immer noch viel schneller als die Influenza-Varianten und treten bisher das ganze Jahr über auf, ohne eine bestimmte Jahreszeit zu bevorzugen.
Wie lange bin ich ansteckend mit einer Booster-Impfung?
Die Virusübertragung auf andere Menschen ist nach 7 bis 10 Krankheitstagen unwahrscheinlich. Ausnahmen bestätigen jedoch die Regel. Daher ist Vorsicht geboten – selbst nach erfolgter Auffrischimpfung [1].
Zweifellos können die vom Robert Koch- und Paul-Ehrlich-Institut empfohlenen Corona-Impfstoffe nachweislich vor schweren COVID-19-Verläufen schützen. Wenn der Körper weniger schwer erkrankt, besteht somit auch die Chance, weniger langwierig von einer Infektion betroffen zu sein [4, 19].
Wie lange dauert die Genesung?
Die Dauer der Genesung hängt bei COVID-19 vor allem davon ab, wie schwer der Verlauf der Erkrankung ist, wie alt die Betroffenen sind und welche Vorerkrankungen bestehen. Bei einem milden Verlauf vergehen bis zur Genesung im Schnitt 2 Wochen. Dagegen ist bei schweren Verläufen eher mit 3 bis 6 Wochen zu rechnen. Abhängig von den oben genannten Faktoren variiert die Erholungszeit jedoch stark [30].
Insbesondere bei Personen, die wegen COVID-19 im Krankenhaus behandelt werden mussten, können gesundheitliche Einschränkungen noch lange über die Entlassung hinaus fortbestehen.
Allerdings können auch Menschen mit milden COVID-19-Verläufen sowie jüngere Leute noch über Wochen hinweg eine Leistungsminderung oder andere Beschwerden verspüren (siehe unten) [31].
Insgesamt beobachten Ärzt:innen zunehmend Krankheitsverläufe, bei denen sich Betroffene zunächst so fühlen, als hätten sie sich erholt, bevor Symptome erneut und wiederholt auftreten [32].
Long Covid: Langzeitfolgen nach einer Corona-Infektion
Da die Erkrankung COVID-19 – wie der Name andeutet – erst seit Ende 2019 existiert, ist die Erforschung der Langzeitfolgen noch nicht abgeschlossen. Erste Forschungsergebnisse zeigen jedoch, dass Betroffene – selbst nach einem milden COVID-19-Verlauf – auch Wochen und Monate nach der Ansteckung noch Symptome haben können.
Das Robert Koch Institut stellt fest: “Die genaue Häufigkeit von Long COVID kann weiterhin nicht verlässlich geschätzt werden. Insbesondere fehlt es an bevölkerungsrepräsentativen, kontrollierten Studien mit ausreichender Nachbeobachtungszeit, die einen Vergleich von Personen mit und ohne durchgemachte SARS-CoV-2-Infektion ermöglichen.” [48]
Zu den Symptomen von Long Covid zählen [30, 32, 33]:
- Müdigkeit, Erschöpfung und Abgeschlagenheit
- Kopfschmerzen
- Atembeschwerden und Luftnot
- Geruchs- und Geschmacksstörungen
- Kognitive Beeinträchtigungen („Gehirnnebel”)
- Depressive Verstimmungen
- Schlaf- und Angststörungen
- Druckgefühl auf der Brust
- Husten
- Muskel-, Gelenk- und Gliederschmerzen
- Fieber
- Durchfall
- Gefühl von Nadelstichen
- Herzrasen und -klopfen
- Brustschmerzen
- Hautausschläge
Diese Symptome können einzeln oder in Kombination auftreten. Auch hat es Berichte über neu aufgetretene Stoffwechselerkrankungen wie Diabetes gegeben [33, 38].
Zudem gibt es eine Reihe an Krankheitsfolgen, die vor allem bei Menschen mit schweren COVID-19-Verläufen auftreten und länger fortbestehen können. Dazu zählen [30, 39-41]:
- eine eingeschränkte Lungenfunktion – Insbesondere bei Erkrankten mit schwerer Lungenentzündung kann es zu bleibenden Einschränkungen kommen.
- Schädigungen des Herzmuskels – Mittels Bildgebung konnten bleibende Veränderungen des Herzmuskels bei COVID-19-Patienten festgestellt werden.
- Nervenschädigungen durch ITS-Aufenthalt – Unabhängig vom Krankheitsbild kann es bei Menschen, die längere Zeit auf einer Intensivstation (ITS) gelegen haben, zu neurologischen Folgeschäden kommen. Diese sind als sogenannte „Critical illness-Polyneuropathie“ sowie „Critical illness-Myopathie” bekannt. Bleibende Muskelschwäche bis hin zu Lähmungen können die Folge sein.
Gut zu wissen: Einige der vorübergehenden und bleibenden Langzeitfolgen sind nicht spezifisch für das Coronavirus SARS-CoV-2. Auch andere Viruserkrankungen, die eine Lungenentzündung hervorrufen können und mitunter auf einer Intensivstation behandelt werden müssen, können ähnliche Auswirkungen haben.Inwiefern manche dieser Langzeitfolgen bei COVID-19 bleibend und damit irreversibel sind, kann zu diesem Zeitpunkt nicht sicher gesagt werden und bedarf weiterer Forschung [15].
Die Rolle der Impfungen für den Krankheitsverlauf
Neben den Impfungen können auch neue Virusvarianten den Krankheitsverlauf von COVID-19 wesentlich beeinflussen. Zwar sind die aktuellen COVID-19-Impfstoffe in der Lage, sowohl neutralisierende Antikörper als auch die zelluläre Immunität des Immunsystems anzuregen und damit auf verschiedene Oberflächenmerkmale des Coronavirus zu reagieren. Dennoch kann eine hohe Anzahl an Mutationen die Impfstoff-Wirksamkeit reduzieren.
Damit der Impfschutz zum Tragen kommt, ist es für mehrere Bevölkerungsgruppen weiterhin sinnvoll sich impfen zu lassen. So kann die Wahrscheinlichkeit eines Immunescapes (wenn die Viren die Immunantwort umgehen) bestmöglich verringert werden. Dazu gehören u.a.:
- Menschen ab 60,
- Bewohnerinnen und Bewohner in Pflegeeinrichtungen,
- medizinisches und pflegendes Personal mit direktem Kontakt zu Patientinnen und Patienten bzw. zu Bewohnerinnen und Bewohnern von Alten- und Pflegeheimen. [49]
Impfung und Omikron
In Studien zeigten sich Effekte zur Immunität wie folgt: Infiziert sich eine ungeimpfte Person mit Omikron, hat sie anschließend nahezu ausschließlich Immunität gegenüber weiteren Omikron-Infektionen. Eine zweite Infektion mit Omikron ist dann zwar noch möglich, geht aber in der Regel mit deutlich milderen Symptomen einher [46].
Infiziert sich dagegen eine vollständig geimpfte Person mit Omikron (sog. Impfdurchbruch), ist der unmittelbare Krankheitsverlauf im Schnitt nicht nur milder. Die Person hat außerdem den Vorteil, dass der Immunisierungseffekt aus „Impfung plus Omikron-Infektion” deutlich breiter ausfällt – also potenziell auch gegen andere Coronavirus-Varianten schützen kann [46].
Warum die Booster-Impfung wichtig sein kann
Durch die hohe Zahl an Mutationen sind die Omikron-Subtypen mitunter in der Lage, eine aufgebaute Immunität zu umgehen. Dies bezeichnet man auch als „Immunevasion” oder „Immunescape” [46].
Nicht umsonst kam es mit Auftreten der Omikron-Variante zu einer Vielzahl an Re-Infektionen oder aber Infektionen trotz zuvor erfolgter Impfung. Personen mit Auffrischimpfung haben einen insgesamt höheren Omikron-Impfschutz. Sie neigen also bei einer Omikron-Infektion generell weniger dazu, Symptome zu entwickeln. Viel bedeutender ist die Rolle der Auffrischimpfung jedoch mit Blick auf schwere Krankheitsverläufe, für die sich Impfen weiter lohnt [46].
Corona-Symptome trotz Impfung
Mit einer vollständigen Corona-Impfung und späteren Auffrischimpfung können Menschen ihr Risiko, schwer an COVID-19 zu erkranken, deutlich reduzieren. Auch das Risiko, überhaupt Symptome zu entwickeln, ist damit geringer. Jedoch liegt der Impfschutz keineswegs bei 100 % [4].
Laut RKI liegt ein Impfdurchbruch vor, wenn „bei einer vollständig geimpften Person eine PCR-bestätigte SARS-CoV-2-Infektion mit Symptomatik festgestellt wird.” Ist jemand PCR-positiv, aber zeigt keinerlei Symptome (hat also einen asymptomatischen Verlauf), würde man nicht von einem Impfdurchbruch sprechen.
Je mehr Menschen in einer Bevölkerung geimpft sind, desto höher wird zwangsläufig auch der Anteil an geimpften Menschen unter den Infizierten. Dies ist dann keineswegs ein Beweis für eine fehlende Impfwirkung, sondern lediglich ein mathematisches Rechenspiel. Mit Blick auf die Einzelperson ist es für einen Geimpften dann immer noch deutlich unwahrscheinlicher sich zu infizieren als für einen Ungeimpften. Da es dann aber viel mehr Geimpfte als Ungeimpfte gibt, betrifft es in der Gesamtbevölkerung nun auch mehr Geimpfte [42].
Welche Symptome nach Impfung?
Die Symptome einer Durchbruchinfektion können prinzipiell den COVID-19-Symptomen bei einer ungeimpften Person entsprechen. Allerdings fallen die Symptome bei einem Impfdurchbruch tendenziell milder aus. Schwere Verläufe sind deutlich seltener. Studien deuten darauf hin, dass eine Durchbruchinfektion mit einer geringeren Anzahl von Symptomen, einer kürzeren Dauer der Symptome und einer höheren Wahrscheinlichkeit eines asymptomatischen Verlaufs verbunden ist [4].
Impfen trotz Krankheitssymptomen?
Das Robert Koch-Institut (RKI) hat klare Richtlinien dafür, wann eine sogenannte Kontraindikation für eine Impfung vorliegt. An erster Stelle stehen hier sogenannte „akute behandlungsbedürftige Erkrankungen”. Leichte oder chronische Symptome zählen meistens nicht dazu, sollten aber trotzdem mit den impfenden Ärzt:innen diskutiert werden [43].
Das RKI hebt explizit hervor, dass „banale Infekte, auch wenn sie mit subfebrilen Temperaturen (≤ 38,5 °C) einhergehen, keine Kontraindikation gegen eine Impfung darstellen.
Unerwünschte Arzneimittelreaktionen bei vorherigen Impfungen sowie Allergien gegen Impfstoffbestandteile können dagegen eine Kontraindikation darstellen. Besondere Patientengruppen wie Schwangere oder Menschen mit Immunschwäche sollten die Impf-Indikation unbedingt vorher mit ihren Ärzt:innen klären [43].
Während der Coronavirus-Pandemie spielten Daten eine entscheidende Rolle in der medizinischen Forschung. Sie ermöglichten es, das Virus schnell zu verstehen, den Verlauf der Infektion zu analysieren und wirksame Maßnahmen zu entwickeln. Die Daten ermöglichten es, die Ausbreitung des Virus in Echtzeit zu überwachen und Impfstoffe in Rekordzeit zu entwickeln. Klinische Studien und die Analyse von Patientendaten halfen, Behandlungen zu bewerten und Langzeitfolgen zu untersuchen. Ohne den schnellen weltweiten Datenaustausch wäre die Bekämpfung von COVID-19 deutlich langsamer und weniger wirksam gewesen.
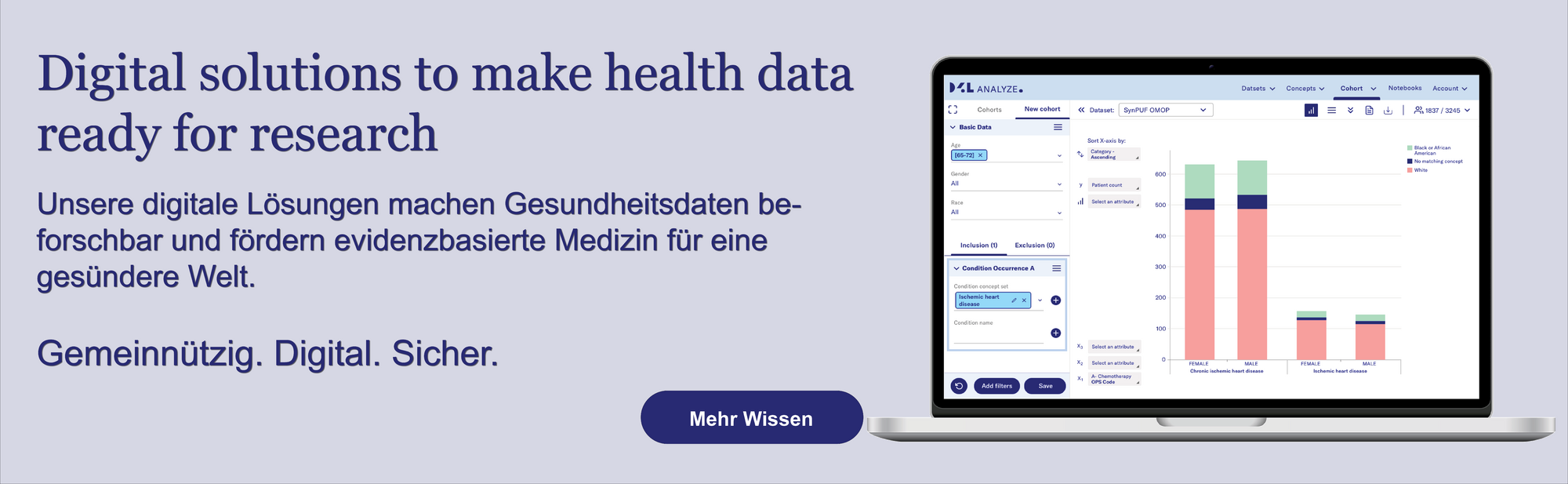
Bei Data4Life entwickeln wir digitale Lösungen, die Gesundheitsdaten beforschbar machen und evidenzbasierte Medizin fördern. Als gemeinnützige Organisation gehen wir ethisch und verantwortungsbewusst mit Gesundheitsdaten um.
Unsere Vision ist eine Welt, in der Gesundheitsdaten umfassend, digital und sicher der Forschung zur Verfügung stehen. Und so die Prävention, Diagnose und Therapie von Krankheiten entscheidend verbessern.
Let´s make the world a healthier place!
Die Inhalte dieses Artikels geben den aktuellen wissenschaftlichen Stand zum Zeitpunkt der Veröffentlichung wieder und wurden nach bestem Wissen und Gewissen verfasst. Dennoch kann der Artikel keine medizinische Beratung und Diagnose ersetzen. Bei Fragen wenden Sie sich an Ihren Allgemeinarzt.
Ursprünglich veröffentlicht am