1. Was genau ist Diabetes?
Diabetes mellitus – umgangssprachlich nur Diabetes oder Zuckerkrankheit – ist eine chronische Stoffwechselerkrankung, bei der die Steuerung des Blutzuckerspiegels im Körper gestört ist. Die Erkrankung ist aufgrund ihrer oft hohen Blutzuckerwerte bei vielen als Zuckerkrankheit bekannt. Allerdings ist Diabetes nicht gleich Diabetes: Es gibt unterschiedliche Typen, welche komplett verschiedene Ursachen und somit auch Behandlungsansätze haben [1].
Gute Aufklärung und Krankheitsverständnis ist jedoch bei jedem Diabetes-Typ wichtig, da bei schlechter Blutzuckereinstellung sowohl schwere Kurz- als auch Langzeitfolgen für Betroffene entstehen können. Bei gutem Krankheitsverständnis, einer aktiven Lebensführung und modernen Behandlungsmöglichkeiten können Krankheitsverlauf und Prognose jedoch stark verbessert werden [2].
2. Typen und Ursachen von Diabetes
2.1. Diabetes Typ 1
Diabetes mellitus Typ 1 ist eine Form von Diabetes, bei der das Hormon Insulin vom Körper nicht oder nicht ausreichend hergestellt wird. Da Insulin entscheidend bei der Senkung des Blutzuckerspiegels ist, kommt es in der Folge zu erhöhten Blutzuckerwerten und -entgleisungen [1].
Ursache ist eine sogenannte Autoimmunreaktion, bei der das Immunsystem einer Person bestimmte Strukturen des eigenen Körpers angreift. Im Fall von Typ-1-Diabetes richtet sich das Immunsystem gegen die sogenannten Beta-Zellen der Bauchspeicheldrüse, in denen die Insulinproduktion erfolgt. Erst wenn etwa 80 % der Beta-Zellen zerstört worden sind, kommt es bei den Betroffenen zu Symptomen [3].
Häufig tritt die Krankheit bei Betroffenen bereits im Kindesalter auf. Sie kann aber auch bei zuvor gesunden Erwachsenen auftreten [4]. Genauso gibt es auch zunehmend Kinder, welche an Diabetes mellitus Typ 2 erkranken [5].

2.2. Diabetes Typ 2
Diabetes mellitus Typ 2 ist eine Stoffwechselkrankheit, bei der mehrere Bereiche der Blutzuckerregulation gestört sind. So kommt es unter anderem zu einer unzureichenden Insulinausschüttung der Bauchspeicheldrüse sowie einer eingeschränkten Insulinwirkung auf die Muskelzellen im Körper – der sogenannten Insulinresistenz. Bei dieser wird trotz vorhandenem Insulin nicht genügend Glukose aus dem Blut in die Zellen aufgenommen, wodurch der Blutzuckerspiegel steigt. Beide Fehlfunktionen führen daher zu erhöhten Blutzuckerwerten und -entgleisungen [6, 7].
Ursache ist ein Zusammenspiel von genetischer Veranlagung und dem eigenen Lebensstil. Dabei wird das eigene Erkrankungsrisiko nicht durch ein einzelnes Gen, sondern eine Vielzahl an Genen beeinflusst. Zu den größten Risikofaktoren zählen [8, 9]:
- steigendes Lebensalter – daher früher Altersdiabetes genannt,
- Übergewicht – vor allem Bauchfett mit erhöhtem Taillenumfang,
- Verwandte ersten Grades, die an Typ-2-Diabetes erkrankt sind,
- bestimmte Ethnien – unter anderem Menschen mit afroamerikanischem, lateinamerikanischem oder asiatischem Hintergrund,
- Bluthochdruck oder eine Störung des Fettstoffwechsels als Vorerkrankung,
- ein polyzystisches Ovarsyndrom als Vorerkrankung.
2.3. Weitere Diabetestypen: Diabetes Typ 3
Es gibt eine Reihe weiterer Diabetestypen, die sich weder Typ 1 noch Typ 2 zuordnen lassen. Meist wird diese Gruppe als „Weitere spezifische Diabetestypen” oder auch „Typ 3” bezeichnet. Da es sich aber um eine Vielzahl von – in Ursache und Behandlung grundverschiedenen – Diabetestypen handelt, kann der Begriff Diabetes mellitus Typ 3 irreführend sein [10].
Unter anderem zählen hierzu bestimmte genetische Defekte, andere Erkrankungen der Bauchspeicheldrüse sowie Störungen anderer Hormonachsen im Körper wie Cortisol oder Wachstumshormon [11].
2.4. Schwangerschaftsdiabetes
Schwangerschaftsdiabetes, auch Gestationsdiabetes mellitus (GDM) genannt, ist eine Sonderform von Diabetes. Hierbei kommt es infolge der Schwangerschaft erstmalig zu einer gestörten Blutzuckerregulation [12]. Dabei sind die Risikofaktoren ähnlich zum Diabetes mellitus Typ 2 (siehe oben) [13].
In der Mehrzahl der Fälle verschwindet diese Form des Diabetes, sobald die Schwangerschaft vorbei ist. Allerdings haben Frauen fortan ein erhöhtes Risiko für sowohl Typ-2-Diabetes als auch einen erneuten Gestationsdiabetes bei weiteren Schwangerschaften [14].
Gut zu wissen: Wenn auch schon vor Beginn der Schwangerschaft ein Diabetes mellitus bestand, spricht man nicht von Schwangerschaftsdiabetes. Solche Schwangerschaften werden automatisch als Risikoschwangerschaft und unter Einbeziehung von Spezialisten behandelt [12].
2.5. Verwechslungsgefahr: Diabetes insipidus
Diabetes insipidus ist – anders als der Name vermuten lässt – ein komplett anderes Krankheitsbild und hat daher nichts mit dem Blutzuckerspiegel oder anderen Diabetestypen zu tun [15].
Stattdessen hängt die Erkrankung mit dem sogenannten Antidiuretischen Hormon (ADH) zusammen, welches entweder nicht ausreichend vorhanden ist (Diabetes insipidus centralis) oder nur eingeschränkt auf die Nieren wirkt (Diabetes insipidus renalis). Erkrankte sind – auch nachts – von ständigem und reichlichem Wasserlassen betroffen [16].
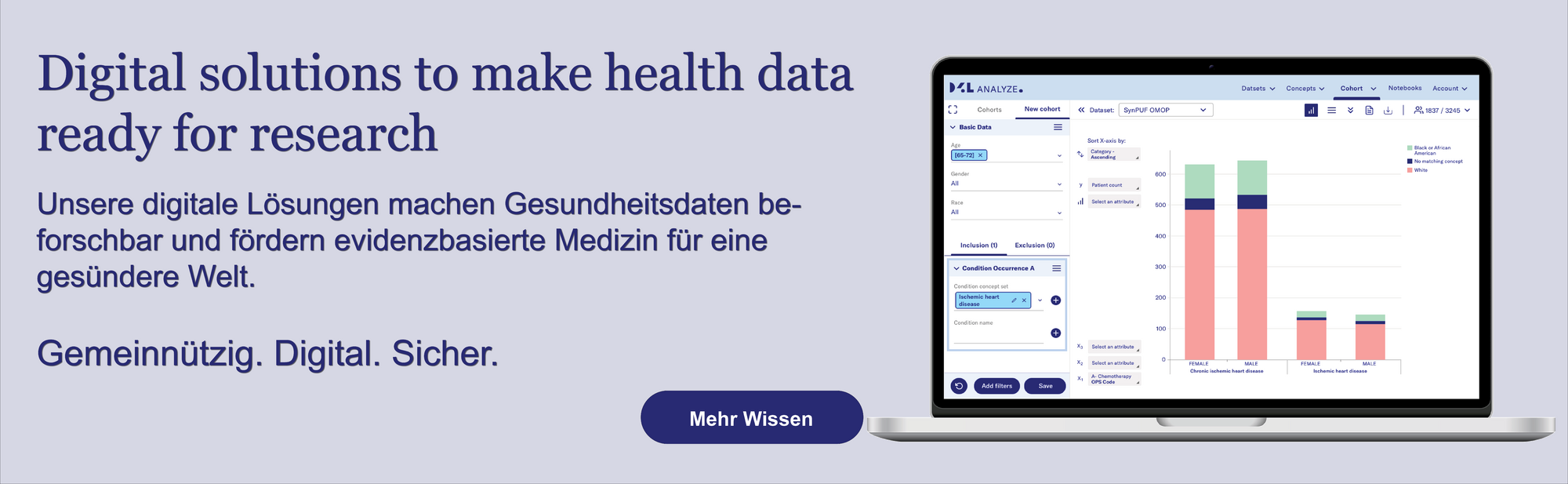
Unsere digitale Lösungen machen Gesundheitsdaten beforschbar und fördern evidenzbasierte Medizin.
3. Symptome von Diabetes
3.1. Symptome bei Diabetes Typ 1
Diabetes mellitus Typ 1 kann eine Reihe an verschiedenen Anzeichen und Symptomen haben. Diese entstehen als Folge eines deutlich erhöhten Blutzuckerspiegels bei mangelhafter Insulinproduktion (siehe 2.1). Häufig treten die Symptome zum ersten Mal in jungem Alter nach einer überstandenen Virusinfektion auf. Dabei scheint das Virus eine Überreaktion des Immunsystems auszulösen [1].
Zu den häufigsten Anzeichen und Symptomen von Diabetes mellitus Typ 1 zählen [17, 18]:
- häufiges Wasserlassen,
- vermehrtes Durstgefühl,
- vermehrter Hunger,
- Müdigkeit, Abgeschlagenheit oder allgemeines Schwächegefühl,
- Übelkeit,
- verschwommenes Sehen.
Der stark erhöhte Blutzuckerspiegel führt unter anderem zu einer vermehrten Ausscheidung in den Nieren. Häufiges Wasserlassen in Kombination mit einem vermehrten Durstgefühl ist daher die Folge. Durch das fehlende Insulin werden eher abbauende Stoffwechselvorgänge im Körper abgerufen, was das Schwächegefühl begünstigen kann. Das verschwommene Sehen entsteht durch eine Blutzucker-bedingte Schwellung der Linse im Auge [17].
Das erstmalige Auftreten von Diabetes mellitus Typ 1 kann sehr abrupt verlaufen. Es kann zu einem sogenannten diabetischen Koma (Coma diabeticum) kommen. Hierbei können neben den genannten Symptomen außerdem Bewusstseinseinschränkungen, Bauchschmerzen, Erbrechen, übel riechender Mundgeruch oder eine vertiefte Atmung auftreten [19].
Im Verlauf der Erkrankung können weitere Symptome hinzukommen. Hierzu zählen [17, 18, 20]:
- Muskelschwäche und -krämpfe,
- Juckreiz,
- Gewichtsverlust – trotz normalem oder sogar gesteigertem Appetit,
- anhaltende Magen-Darm-Beschwerden,
- Anfälligkeit für Infekte,
- Auftreten eines Hautpilzes.
Diese und weitere Krankheitsfolgen (siehe 6.1.) hängen jedoch maßgeblich davon ab, wie gut die Erkrankung ab Diagnosestellung behandelt wird [17].
3.2. Symptome bei Diabetes Typ 2
Beim Diabetes mellitus Typ 2 treten die Symptome oft schleichender als beim Typ 1 auf. Zudem sind überwiegend ältere Menschen betroffen. In vielen Fällen wird die Erkrankung erst spät und dann teils zufällig durch die Hausärztin oder den Hausarzt festgestellt. Auch können die körperlichen Anzeichen bei Krankheitsbeginn – im Gegensatz zum Typ-1-Diabetes – zunächst durch zu niedrige Blutzuckerwerte hervorgerufen werden. Denn zu Beginn der Erkrankung steht oft eher eine Fehlsteuerung des Insulinstoffwechsels anstatt eines absoluten Mangels im Vordergrund (siehe 2.2.) [21].
Zu den häufigsten Anzeichen und Symptomen von Diabetes mellitus Typ 2 zählen [20, 22]:
- häufiges Wasserlassen,
- vermehrtes Durstgefühl,
- vermehrter Hunger,
- Gewichtsverlust – trotz normalem oder sogar gesteigertem Appetit,
- Missempfindungen wie Kribbeln oder Brennen der Beine,
- Pilzinfektionen der Haut,
- Müdigkeit oder Leistungsminderung,
- Wadenkrämpfe,
- verschwommenes Sehen.
Symptome können jedoch auch lange unbemerkt bleiben oder bei milden Verläufen zunächst ganz fehlen. Je nachdem, wie lange die Erkrankung schon besteht und wie gut sie behandelt wird, können zudem zahlreiche weitere Krankheitsfolgen (siehe 6.2.) hinzukommen [22].

4. Diagnose von Diabetes
Die Diagnose eines Diabetes mellitus wird von einer Ärztin oder einem Arzt gestellt und erfordert einen Labortest. Zwar können die Symptome charakteristisch sein (siehe 3.) und so bereits einen starken Verdacht wecken. Dennoch wird ein auffälliges Testergebnis benötigt, um die Diagnose eines Diabetes mellitus zu sichern [23, 24, 25].
Zur Diagnose eines Diabetes muss einer der folgenden Nachweise vorliegen [11, 23]:
- ein erhöhter „Nüchternblutzucker” – damit sind erhöhte Blutzuckerwerte gemeint, nachdem die Person acht Stunden nichts gegessen hat
- ein erhöhter „HbA1c-Wert” – dieser Labormarker gibt Rückschlüsse über den Blutzuckerspiegel der letzten ein bis drei Monate
- ein erhöhter „2-h-Wert des Oralen Glukosetoleranztests” – ein Test für unklare Fälle, bei denen die Person eine Glukoselösung trinken muss und zwei Stunden später der Anstieg vom Blutzucker bestimmt wird
Je nach Land, diagnostischen Möglichkeiten und sonstigem Gesundheitszustand des Betroffenen können die Testungen jedoch unterschiedlich umfangreich ausfallen. Auch können verschiedene Diabetes-Typen weitere Untersuchungen erfordern [23].
Weitere Untersuchungen bei Diabetes können beinhalten [23, 24, 25, 26]:
- Urinuntersuchungen – Das sogenannte Albumin ist ein Protein, das im Urin bestimmt werden kann und dessen Menge Rückschlüsse über Diabetesfolgen wie Nierenschädigungen (siehe 7.) ermöglicht.
- Bestimmung der Nierenwerte – Im Blut können Marker wie Kreatinin und die sogenannte glomeruläre Filtrationsrate (GFR) bestimmt werden, welche bei fortgeschrittener Erkrankung auf eine eingeschränkte Nierenfunktion hinweisen.
- Bestimmung der Blutfette – Veränderungen der Blutfette können sowohl bei Erkrankungsbeginn von Typ-1-Diabetikern, als auch bei Typ-2-Diabetikern mit einer chronischen Fettstoffwechselstörung erhöht sein.
- Gendiagnostik – Sollte kein Typ-1- oder Typ-2-Diabetes vorliegen und stattdessen ein Verdacht auf einen bestimmten genetischen Defekt (siehe 2.3.) bestehen, kann die gezielte Analyse von einzelnen Genen sinnvoll sein.
- Antikörpertests – Sollte unklar sein, ob ein Diabetes mellitus Typ 1 oder 2 vorliegt, kann die Bestimmung von Antikörpern (meist GAD-AK und IA-2-AK) sinnvoll sein.
- Bestimmung des C-Peptids – Das C-Peptid ist Teil einer Insulinvorstufe und wird später abgespalten. Da bei Typ-1-Diabetes ein absoluter Mangel an Insulin besteht, ist hier auch das C-Peptid erniedrigt.
Bei Kindern ist eine korrekte Unterscheidung zwischen Diabetes mellitus Typ 1 und Typ 2 wichtig, da es heutzutage auch zunehmend Kinder mit Typ-2-Diabetes gibt und sich die Behandlung beider Typen unterscheidet (siehe 5.) [24].
5. Behandlung von Diabetes
5.1. Unterschiede in der Behandlung von Diabetes Typ 1 und Typ 2
Es bestehen wesentliche Unterschiede in der Behandlung von Diabetes mellitus Typ 1 und Typ 2. Da Typ-1-Diabetiker nicht ausreichend eigenes Insulin produzieren (siehe 2.1), benötigen Betroffene stets eine Therapie mit Insulin. Dies ist dagegen beim Typ-2-Diabetes nur in fortgeschrittenen Krankheitsstadien nötig, wenn andere Maßnahmen ohne Erfolg geblieben sind [27].
Durch den starken Einfluss des eigenen Lebensstils auf Entstehung und Verlauf der Erkrankung spielen Verhaltensänderungen bei Ernährung und Bewegung für Typ-2-Diabetiker eine große Rolle. Zudem gibt es eine Reihe an Medikamenten – die sogenannten oralen Antidiabetika –, die beim Diabetes mellitus Typ 2 im Gegensatz zum Typ-1-Diabetes eingesetzt werden können [27].
5.2. Behandlung von Diabetes Typ 1
Menschen mit Diabetes mellitus Typ 1 sind ihr Leben lang auf eine Behandlung mit Insulin angewiesen. Nach erstmaligem Auftreten von Krankheitszeichen beginnt für manche Betroffene eine vorübergehende Phase mit wenig oder keinem Insulinbedarf. Mit der Zeit sind jedoch tägliche Insulingaben nötig [28, 29, 30].
Es gibt diverse Behandlungsschemata und Insulintypen, die unterschiedliche Vorzüge für verschiedene Personen mit sich bringen und daher in verschiedenen Kombinationen eingesetzt werden. Die Wirkdauer unterschiedlicher Insulintypen kann dabei deutlich variieren und für verschiedene Ziele geeignet sein [27, 28, 30].
Bei der konventionellen Insulintherapie gibt es ein relativ starres Spritzschema mit festgelegten morgend- und abendlichen Insulindosierungen. Zwar ist hier die Durchführung recht simpel, dafür setzt diese Vorgehensweise einen festen Ernährungsplan voraus. Gerade für junge Patient:innen und speziell für Typ-1-Diabetiker:innen ist diese Vorgehensweise wenig empfehlenswert. Dagegen werden bei der intensivierten Insulintherapie neben einem langwirksamen Insulin noch kürzer wirkende Insuline abhängig von Mahlzeit, Tageszeit und Blutzuckerwerten gespritzt. Dem größeren Aufwand steht hier eine deutlich feinere Blutzuckereinstellung gegenüber [27, 28, 29, 30].
Eine Insulinpumpe, die kontinuierlich Insulin in das Unterhautfettgewebe der Betroffenen abgibt, ist ebenfalls eine Therapieoption, die mit einem Arzt oder einer Ärztin thematisiert werden sollte [27, 28].
5.3. Behandlung von Diabetes Typ 2
Die Behandlung des Diabetes mellitus Typ 2 erfolgt üblicherweise nach einem Stufenschema, bei dem – im Gegensatz zu Typ-1-Diabetes – Insulin erst in fortgeschrittenen Krankheitsstadien vorgesehen ist. Maßgeblich für alle Stufen der Behandlung ist eine aktive Lebensführung aus ausgewogener Ernährung und reichlich Bewegung [27, 31, 32, 33].
Das Stufenschema zur Behandlung von Typ-2-Diabetes besteht aus [27, 31, 32, 33]:
- Basistherapie – Diese Maßnahmen zielen auf den Lebensalltag der Betroffenen ab und beinhalten eine Gewichtsreduktion bei Übergewicht, ausreichend körperliche Aktivität sowie eine ausgewogene Ernährung.
- Monotherapie – Hier kommt zusätzlich zur Basistherapie ein sogenanntes orales Antidiabetikum zum Einsatz, das täglich als Tablette eingenommen wird. Meist handelt es sich dabei um das Präparat Metformin.
- Kombinationstherapie – Diese Stufe beinhaltet meist Metformin, welches dann mit einem weiteren oralen Antidiabetikum oder Insulin kombiniert wird.
Intensivierte Insulintherapie – Ein langwirksames Insulin wird zusammen mit kürzer wirkenden Insulinen abhängig von Mahlzeit, Tageszeit und Blutzuckerwerten gespritzt.
Jede Stufe sollte für mindestens drei bis sechs Monate probiert und anschließend anhand des HbA1c-Wertes (siehe 4) beurteilt werden. Erst bei Ausbleiben einer zufriedenstellenden Blutzuckerbesserung sollte zur nächsten Stufe übergegangen werden [27, 31, 32].
Es ist für alle Diabetiker wichtig, die Bestandteile der Basistherapie auch bei höheren Stufen beizubehalten. Reichlich körperliche Aktivität senkt nicht nur effektiv den Blutzuckerspiegel, sondern erhöht auch nachweislich die Wirkung von Insulin [27, 31, 32, 34].
Hinsichtlich der Ernährung sind ein paar Grundpfeiler zu berücksichtigen, die allerdings für alle Menschen – unabhängig von Diabetes als Erkrankung – medizinisch empfehlenswert sind [27].
Die Grundpfeiler einer ausgewogenen Ernährung bei Diabetes mellitus Typ 2 beinhalten [27, 31]:
- Die tägliche Kalorienzufuhr mit der Nahrung sollte den täglichen Bedarf nicht überschreiten.
- Die Ernährung sollte etwa zur guten Hälfte aus Kohlenhydraten, zu einem Viertel aus Fetten und zu einem Fünftel aus Eiweißen bestehen.
- Kurzkettige Zucker, die sich in Süßigkeiten, Softdrinks und vielen Fertigprodukten befinden, sollten so gut wie möglich gemieden werden.
- Industrielle Fertigprodukte sollten – auch wenn sie als „Diabetesnahrung” oder „Diabetes-Diät” beschriftet sind – gemieden werden.
- Die Ernährung sollte zudem möglichst reich an Ballaststoffen sein, die sich unter anderem in Gemüse, Haferflocken oder Vollkornbrot finden.
- Sofern Alkohol konsumiert wird, ist darauf zu achten, zusätzlich Kohlenhydrate zu verzehren. So können bedrohlich niedrige Blutzuckerwerte vermieden werden.
Letztendlich sollten die genauen Maßnahmen in Rücksprache mit dem behandelnden Arzt erfolgen [27].

6. Der typische Verlauf von Diabetes
6.1. Verlauf von Diabetes Typ 1
Der Krankheitsverlauf bei Diabetes mellitus Typ 1 hängt stark von der Motivation der Betroffenen und der daraus entstehenden Qualität der Blutzuckereinstellung ab. Bei guter Aufklärung über die Erkrankung und über die optimale Behandlung des Typ-1-Diabetes können die meisten Betroffenen mit einer hohen Lebenserwartung und guten Lebensqualität rechnen [35, 36, 37].
Bei Typ-1-Diabetikern, die ihre Behandlung vernachlässigen, ist jedoch mit schweren Krankheitsfolgen zu rechnen (siehe 7.) [35].
6.2. Verlauf von Diabetes Typ 2
Der Krankheitsverlauf bei Diabetes mellitus Typ 2 hängt stark vom Verhalten der Betroffenen selbst ab. Neben einer gezielten Anpassung der medikamentösen Therapie an den aktuellen Stand der Erkrankung kommt dabei vor allem dem eigenen Lebensstil eine entscheidende Rolle zu: So haben Gewichtsnormalisierung, eine gesunde Ernährung und ausreichend körperliche Bewegung eine stark positive Auswirkung auf den Verlauf und können schwere Krankheitsfolgen hinauszögern oder sogar ganz verhindern (siehe 7.) [35, 38].
7. Folgen von Diabetes
Bei ungenügender Behandlung können bei Diabetes mellitus zahlreiche Krankheitsfolgen und Komplikationen auftreten. Dies betrifft alle Typen von Diabetes.
Zu den möglichen Folgen und Komplikationen von Diabetes mellitus zählen unter anderem [39, 40, 41, 42]:
- schwere Hyperglykämien bis Koma – Unerkannt oder ungenügend behandelt kann es zu extrem hohen Blutzuckerwerten bis hin zum Koma mit Bewusstseinsverlust kommen.
- lebensbedrohliche Hypoglykämien – Bei einer im Verhältnis zur Nahrungsaufnahme zu hohen Insulintherapie kann es zu extrem niedrigen Blutzuckerwerten kommen.
- Diabetische Makroangiopathien – Langfristig erhöhte Blutzuckerwerte können zu einer Schädigung der großen Blutgefäße mit Herzinfarkt, Schlaganfall oder Beinarterienverschluss führen.
- Diabetische Mikroangiopathien – Langfristig erhöhte Blutzuckerwerte können zu einer Schädigung der kleinen Blutgefäße mit schädlichen Folgen für die Nieren, Augen und Nerven führen.
- Erhöhte Infektanfälligkeit – Langfristig erhöhte Blutzuckerwerte können das Immunsystem schwächen und Betroffene anfälliger für Infektionserkrankungen machen.
Wundheilungsstörungen – Langfristig erhöhte Blutzuckerwerte können die Fähigkeit des Körpers zur Wundheilung schwächen.
Die Inhalte dieses Artikels geben den aktuellen wissenschaftlichen Stand zum Zeitpunkt der Veröffentlichung wieder und wurden nach bestem Wissen und Gewissen verfasst. Dennoch kann der Artikel keine medizinische Beratung und Diagnose ersetzen. Bei Fragen wenden Sie sich an Ihren Allgemeinarzt.
Ursprünglich veröffentlicht am